Epilepsija
Psihijatrijski komorbiditeti u bolesnika s epilepsijom relativno su česti. Rano prepoznavanje psihijatrijskih poremećaja iznimno je važno jer poboljšava kvalitetu života, smanjuje suicidalnost i omogućuje bolju kvalitetu života.
Epilepsija je jedna od najučestalijih kroničnih neuroloških bolesti, incidencija bolesti je od 0,5 % do 1 %. Smatra se da oko 50 milijuna ljudi u svijetu boluje od epilepsije. Epilepsija se definira kao paroksizmalni poremećaj funkcije središnjeg živčanog sustava koji je izazvan ponavljanjem abnormalnog sinkronog i stereotipnog neuronalnog izbijanja.
Epileptički napadaji mogu se manifestirati različitim poremećajima rada živčanog sustava, često s pridruženim kvantitativnim i kvalitativnim poremećajima svijesti te kognitivnim poremećajima.
Depresija je najčešći psihijatrijski komorbiditet kod bolesnika s epilepsijom. Depresija je psihički poremećaj koji karakterizira osjećaj tuge, osamljenosti, povlačenja u sebe popraćenih poremećajem vegetativnih funkcija kao što su gubitak apetita i nesanica. Učestalost depresije u općoj populaciji kreće se u različitim epidemiološkim studijama oko 6 – 17 %, a kod bolesnika s epilepsijom oko 32 %. Depresija se može pojaviti kao posljedica postavljanja dijagnoze epilepsije ili depresija u sklopu epilepsije. Kod osoba s epilepsijom depresivne epizode dijele se na dvije podgrupe:
- Endogeni tip depresije (psihotični tip)
- Neendogeni tip depresije (neurotična forma)
U odnosu na vrijeme pojavljivanja epileptičkih napadaja, depresija se može javiti kao preiktalni, iktalni i postiktalni simptom.
Kod preiktalnih simptoma depresije javlja se prodromalna depresivna reakcija, može se javiti depresivna reakcija kao simptom aure ili u sklopu epileptičkog napadaja.
Depresivna raspoloženja češća su kod osoba koje imaju učestale epileptičke napadaje te ovisno o samom tipu napadaja češći su kod generalizirano toničko-kloničkih napadaja, kompleksnih parcijalnih napadaja te ovisno o ishodištu epileptičkog napadaja (podrijetlo iz limbičkih struktura ili iz frontalnog režnja).
Depresivni poremećaj može se javiti nakon prestanka uzimanja antiepileptika s pozitivnim psihotropnim svojstvima kao što su karbamazepin, oxcarbazepin, valproična kiselina i lamotrigin. Lijekovi koji se najčešće povezuju s jatrogenom depresijom su fenobarbital, primidon, vigabatrin, levetiracetam, topiramat.
Stoga je potrebna nužna suradnja neurologa i psihijatra u liječenju epilepsije i depresije zbog mogućnosti snižavanja epileptičkog praga i pojave novih epileptičkih napadaja.
Anksioznost i depresija
Anksioznost se može javiti kao normalni odgovor organizma u svakodnevnim životnim situacijama posebno ako je riječ o egzistencijalnim situacijama. Anksioznost kod bolesnika koji boluje od epilepsije ne razlikuje se bitno u odnosu na osobe koje ne boluju od epilepsije, ali je kod njih često prisutan strah od epileptičnog napadaja na javnom mjestu. Stoga, kod nekih bolesnika povećava se anksioznost koja može provocirati epileptičke napadaje poslije kojih se ponovno povećava anksioznost. Anksiozni poremećaj kod bolesnika s epilepsijom je oko 24 % u općoj populaciji 4,9 %.
Psihoze i epilepsija
Psihoze su ozbiljni psihički poremećaji koji se manifestiraju abnormalnim razmišljanjem i percepcijom. Psihotični pojedinci gube odnos sa stvarnošću. Simptomi mogu biti halucinacije, deluzije, neorganizirano ponašanje ili potpuno povlačenje u sebe.
Faktori rizika za razvoj psihoze kod bolesnika s epilepsijom su:
- životna dob u kojoj je počela epilepsija,
- pozitivan neurološki nalaz (supstrat na MR-u mozga),
- multifokalni šiljci u EEG nalazu,
- automatizmi,
- mezijalna temporalna skleroza, poglavito lijevi temporalni režanj.
Ponajčešće, početak epilepsije prije 10. godine života te pojava kompleksno parcijalnih napada vezanih za epilepsiju temporalnog režnja predstavljaju faktore rizika za razvoj psihoze. Bitno je naglasiti da je obično obiteljska anamneza za psihoze negativna i premorbidno kod bolesnika nije bilo elemenata za psihozu. Mehanizmi nastanka psihoza u bolesnika s epilepsijom objašnjavaju se na različite načine, ali za neurologa je najbitnije razlikovanje psihoze koja je usko povezana sa samim epileptičkim napadajem (iktalna ili postiktalna pshoza)
Sama slika epileptičkog napadaja (parcijalni epileptički status, nekonvulzivni epileptički status) može imitirati psihijatrijske poremećaje uključujući psihoze.
U bolničkim uvjetima obično se određuje razina prolaktina jer je on znatno povišen kod epileptičkih napadaja ali uzrok povišenog prolaktina može biti i jatrogen kao posljedica terapije za psihozu.
Stoga, u terapiji bolesnika s epilepsijom preporučuju se antiepileptici koji najmanje djeluju na kognitivne funkcije (karbamazepin, valproat, kolbazam).
PROBLEMI VEZANI ZA DIJAGNOSTIKU I LIJEČENJE BOLESNIKA S EPILEPSIJOM I PRIDUŽENIM PSIHIJATRIJSKIM BOLESTIMA
Problemi nastaju jer su često psihičke smetnje neprepoznate ili bolesnik zanemaruje smetnje, a velik broj bolesnika liječi se i neadekvatnom terapijom (samo benzodiazepini).
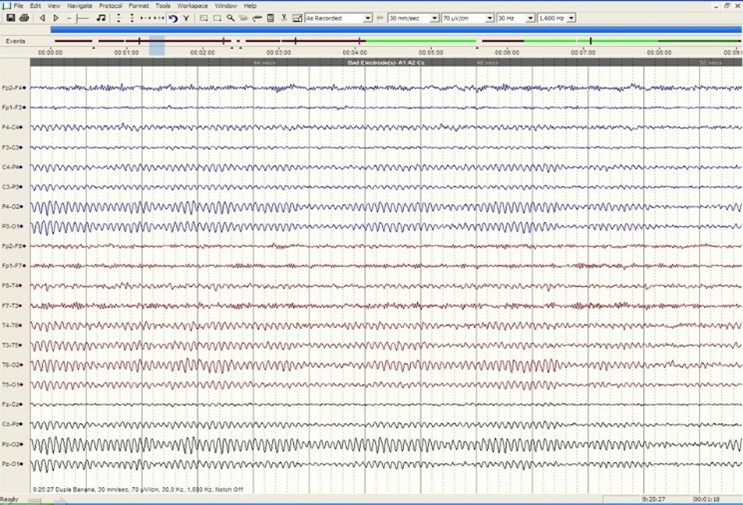
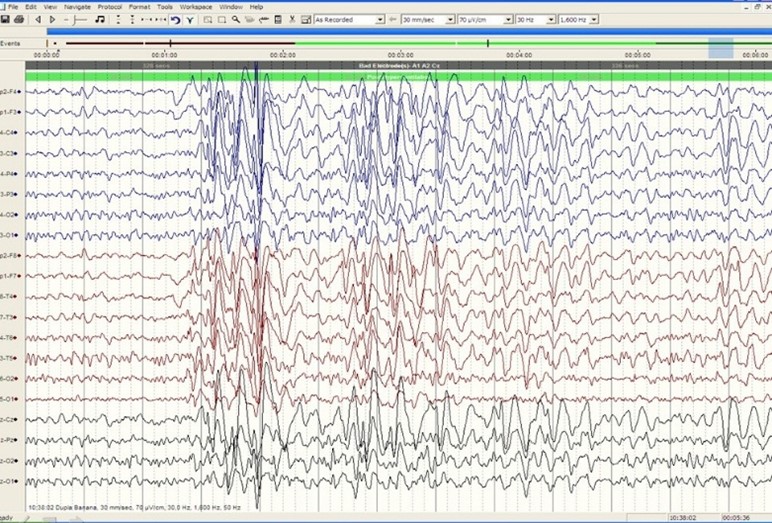
Elekroencefalografija je neinvazivna dijagnostika koja nam pomaže u postavljanju dijagnoze epilepsije ili drugih pridruženih bolesti (neepileptičke atake). |
Kao posljedica nastaju značajna oštećenja u osobnom, obiteljskom, socijalnom i profesionalnom životu. Istraživanja su pokazala da bolesnici radije od neurologa prihvaćaju psihijatrijsku terapiju. Terapijske opcije su farmakoterapija i psihoterapija.
Farmakoterapija uključuje antidepresive (SSRI), benzodiazepine, pregabalin.
U dijagnostici epilepsije i pridruženih neepileptičkih ataka vrlo je bitan EEG – videomonitoring gdje se kontinuirano snima EEG i videozapis kliničkih manifestacija. Traži se korelat u kliničkoj slici /epileptički napadaj ili neepileptičke atake/.
Video EEG poligrafija daje odgovore na sljedeća pitanja:
- Je li pravi epileptički napadaj?
- Ako nije, dif. dg neepileptičke atake?
- Fenotipski, koji tip epileptičkog napadaja?
- Ako napadaj počinje fokalno, koje je ishodište epileptičkog napadaja?
Zaključak
Neurolog može jako mnogo pomoći u liječenju psihijatrijskog komorbiditeta kod bolesnika s epilepsijom prepoznavanjem ranih simptoma bolesti, educiranjem bolesnika i izborom pravilne terapije.
Pravilan izbor terapije i dobro regulirana bolest cilj je suradnje neurologa, psihijatra i bolesnika.
- Simon D Shorvon: Handbook of Epilepsy Treatment, Panayiotopoulos CP. A Clinical Guide to Epileptic Syndromes and their treatment
- Benbadis SR: Differential diagnosis of epilepsy. Continuum Lifelong Learning Neurol. 2007.13(4):48-70
- Schmitz B. Depression and mania in patients with epilepsy. Epilepsia 2005;46(4):45-9




Komentiranje je dozvoljeno samo registriranim korisnicima. Svaki korisnik koji želi komentirati članke obvezan je prethodno se upoznati s Pravilima komentiranja na belupoint.hr.